Что такое миелопатия?
Если происходит повреждение нервной ткани в спинном мозге шейного или грудного отделов позвоночника, мы говорим о миелопатии. Слово «миелопатия» состоит из древнегреческих частей Myelon – «спинной мозг» и Pathos – «болезнь, повреждение». Внутри позвоночника находится спинномозговой канал, в нем проходит спинной мозг, а в нижнем отделе позвоночника - нервные волокна. Между телами позвонков нервы покидают спинномозговой канал и выходят далее в руки, в туловище или ноги. Если постоянно происходит массивное давление на спинной мозг, например, при межпозвоночной грыже, стенозе позвоночного канала, опухоли или нарушении кровообращения, то ткани спинного мозга теряют свою витальность, и со временем это приводит к отмиранию нервной ткани с потерей ее функций. Поскольку нервные клетки в этом отделе не могут регенерироваться или размножаться, последствия заболевания остаются навсегда или только ухудшаются.
В зависимости от причины повреждения спинного мозга различаются разные формы миелопатии. Решающим является локализация повреждения спинного мозга, то есть, затронут ли спинной мозг в шейном или в грудном отделе.
Частота - мужчины болеют в два раза чаще, чем женщины
По опыту известно: мужчины страдают от этой проблемы в два раза чаще, чем женщины. Дегенеративные изменения шейного отдела позвоночника преимущественно затрагивают людей среднего и пожилого возраста. Половина всех людей старше 50 лет и три четверти всех людей старше 65 лет имеют признаки цервикальной миелопатии. Возможно, вам будет интересно: в японском исследовании в одном районе с населением 2,26 миллиона человек 1155 пациентов были прооперированы из-за цервикальной (шейной) миелопатии. Большинство пациентов были в возрасте от 60 до 70 лет. В 30% случаев присутствовал стеноз спинномозгового канала.
У миелопатии есть разные причины
Естественно, что вы хотите и должны знать причины возникновения миелопатии.
И вот ответы. Принципиальное правило: повреждение спинного мозга может быть вызвано разными механизмами. Однако в подавляющем большинстве случаев она приобретается в течение жизни. Если спинной канал слишком сильно сужен, то это может привести к серьезным отказам в работе рук и ног с нарушением мелкой моторики, чувствительности, силы мышц и походки. Неполный или полный поперечный паралич может быть результатом, если не расширить позвоночный канал.
Как можно «заработать» миелопатию? Сужение (стеноз) спинного мозга и вытекающие отсюда повреждения нервных путей и нервных корешков могут возникнуть из-за острых травмирующих обстоятельств, например, аварии, межпозвоночной грыжи или падения, но также в силу изменения тканей при/после воспалений, а также опухолей или кист. Различные причины вызывают различные варианты миелопатии.
Существуют три формы заболевания! Первая форма – это компрессионная миелопатия. Она может возникнуть в результате опухоли, метастазов в позвоночнике и оболочках спинного мозга, а также посттравматически, например, после перелома позвонков, после межпозвоночной грыжи, из-за стеноза позвоночного канала, спондилеза (износа). Помимо компрессионной миелопатии снижение кровообращения также приводит к повреждению нервных клеток спинного мозга. Нарушение кровообращения происходит при сосудистых пороках или сосудистых сужениях (стенозах). Острая кровопотеря также может привести к недостаточному снабжению спинного мозга (шоковая симптоматика). Если присутствуют эти причины, то мы говорим о сосудистой миелопатии. Вы наверняка уже слышали о радиационном поражении. Действительно, в рамках лучевой терапии может произойти повреждение спинного мозга. Если это так, то мы говорим о лучевой миелопатии.
При миелопатии симптомы развиваются медленно
Миелопатия привлекает к себе внимание различными симптомами. Они зависят в первую очередь от области повреждения спинного мозга. Симптомы, как правило, развиваются вялотекуще. При чистых компрессиях спинного мозга, которые обычно безболезненны, могут пройти годы от появления первого симптома до постановки диагноза. Первыми признаками могут быть расстройства чувствительности в руках или подошвах ног, неловкость рук и неуверенность при ходьбе в темноте. Для всех форм миелопатии действует правило, что поврежденные участки спинного мозга больше не могут правильно выполнять свою функцию в нервной системе, поэтому возникают неврологические расстройства.
Некоторые пациенты жалуются на боли в шее, которые отдают в руки, или онемение, вплоть до потери силы в руках. Важными признаками миелопатии является даже не боль, а неврологические расстройства. Типичным является также «засыпание» рук во время ночного сна. Первоначальные симптомы могут включать нарастающую ригидность (жесткость) шеи с болью при повороте головы влево и вправо. При повреждении спинного мозга симптомы могут отдавать в ноги, а также вызывать неуверенность походки и потерю контроля над мочевым пузырем или кишечником. Нарушения мелкой моторики рук могут усиливаться, почерк становится угловатым и похожим на каракули, предметы могут чаще выпадать из рук. Становится труднее застегивать пуговицы на рубашке и блузке. Шейная миелопатия имеет прогрессирующую форму течения. В начале заболевания возникают легкие двигательные сбои (нарушения походки) и сбои функций верхних и/или нижних конечностей. Из-за одностороннего сжатия могут возникать нарушения ощущений и нарастающие двигательные проблемы (синдром Броун-Секара).
Миелопатии грудного отдела позвоночника (грудные миелопатии) имеют такие же типичные симптомы, как и миелопатии в области ШОП. Симптомы возникают медленно и являются результатом потери функции каждого из пораженных спинномозговых участков. Характерны тугоподвижность в ногах, слабость в мышцах рук, затрудненное дыхание, атрофия мышц рук или кистей, нарушения чувствительности рук, нарушения походки, нарушения чувствительности, параличи, нарушения функций мочевого пузыря и кишечника.
Сосудистые миелопатии проявляются в различных функциональных сбоях в зависимости от пораженного сосуда. Больные жалуются на слабость, онемение, нарушения мелкой моторики, нарушения опорожнения мочевого пузыря, равновесия и половой функции, а также на жесткость мышц. На продвинутой стадии заболевания может возникнуть атрофия тканей и затруднение дыхания.
Врачу сложно диагностировать миелопатию
Принципиально надо сказать две вещи по теме диагностки миелопатии:
- Точная постановка диагноза – предпосылка для подходящего лечения.
- Чем раньше поставлен диагноз, тем лучше прогноз на полное выздоровление. Это очевидно, и возможно, что вы сами уже испытали это на себе. Девиз: быстро распознать – быстро устранить!
Однако миелопатия затрудняет врачу диагностику, и для этого есть причина: нет специфических ранних признаков для ее выявления. Другими словами, болезненный процесс очень часто протекает незаметно и неприметно, так что диагноз часто ставится только при прогрессирующей картине болезни. Это, помимо болезни как таковой, самое коварное в миелопатии.
Поэтому при диагностике особенно важно «ехать по дороге с двусторонним движением». Иными словами, это означает разговор с врачом и клиническое обследование. Во-первых, врач спросит вас о характере симптомов (отказы некоторых функций организма, боли, нарушения функций мочевого пузыря или прямой кишки). Во-вторых, он спросит об известных ранее имевшихся заболеваниях: болезнь Бехтерева, спондилоартроз, остеопороз, грыжи межпозвоночного диска, нарушения артериального кровообращения или проведенная лучевая терапия.
Далее следует неврологический статус с проверкой походки, анализами на патологические рефлексы и на нарушения ощущений (потеря чувствительности).
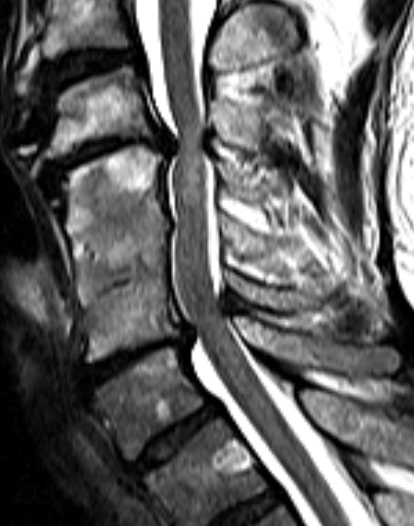
Затем используется визуализационная диагностика, такая как МРТ (магнито-резонансная томография). Обычные рентгеновские снимки также могут хорошо представлять костные изменения. Дополнительные функциональные снимки всегда должны быть сделаны, чтобы определить возможные нестабильности.
Магнито-резонансная томография является важнейшим методом исследования для определения миелопатии. В послойных снимках магнито-резонансной томографии четко видна миелопатия. Таким образом, именно ОНА является методом выбора для диагностики. Во-первых, это позволяет увидеть сжимающие спинной мозг структуры, такие как грыжа межпозвоночного диска или опухоли. С другой стороны, поврежденные области спинного мозга на МРТ можно отличить от здоровой нервной ткани. Электрофизиологические измерения (скорость проведения нервного испульса, вызванные потенциалы и т. д.) дают важную информацию о функциях спинного мозга.
Обычно врач также направляет пациента на лабораторный анализ крови, чтобы выявить возможные воспалительные процессы в организме.
Существуют различные степени миелопатии. Ниже приведена Европейская миелопатическая шкала. Посмотрите, как дела обстоят у вас:
Европейская миелопатическая шкала (EMS)
A. Функции первого моторного нейрона (походка) | Баллы |
Невозможность ходить, необходима посторонняя помощь | 1 |
На ровном полу только со вспомогательным средством для ходьбы/поддержкой | 2 |
Подъем по лестнице только со вспомогательным средством для ходьбы/поддержкой | 3 |
Неуверенная походка, картина походки кажется неуклюжей | 4 |
Неизмененная походка | 5 |
B. Функции первого моторного нейрона и афферентной системы | Баллы |
Недержание мочи, отсутствие контроля | 1 |
Неполное опорожнение и нарушенная частота | 2 |
Нормальная функция мочевого пузыря и кишечника | 3 |
C. Функции второго моторного нейрона | Баллы |
Письмо/еда с помощью столового прибора невозможны | 1 |
Письмо/еда с помощью столового прибора ограничены | 2 |
Письмо/ завязывание шнурков неловкие | 3 |
Нормальный почерк/тонкая моторика | 4 |
D. Функции заднего столба спинного мозга (проприоцепция и координация) | Баллы |
Одевание/раздевание только с посторонней помощью | 1 |
Одевание/раздевание неловкое и медленное | 2 |
Одевание/раздевание нормальное | 3 |
E. Задние корешки (сегментарно-радикулярная парестезия /боли) | Баллы |
Инвалидизирующие боли | 1 |
Выносимые парестезии/боли | 2 |
Отсутствие парестезий/болей | 3 |
Сумма: Классификация по баллам | |
Баллы | Степень по шкале EMS |
5-8 | Степень III |
9-12 | Степень II |
13-16 | Степень I |
17-18 | Норма |
С болями в спине идите к врачу-специалисту
Всегда важно прислушиваться к своему телу. Так что будьте своим собственным, внутренним доктором. Если вы серьезно отнесетесь к этой задаче, а вы должны, ведь, в конце концов, это касается вашего здоровья, то вы должны знать и сделать несколько вещей. Итак, если вы уже продолжительное время ощущаете сильную боль в спине в определенных участках или даже функциональные сбои или ложные ощущения, то незамедлительно обратитесь к врачу. Это должен быть специалист по заболеваниям позвоночника, нейрохирург или ортопед.
Если дело доходит до операции, вы должны думать о хорошем, а именно, примерно у 90% всех пациентов происходит улучшение. Улучшение, конечно, наиболее очевидно, когда проблема обнаруживается на более ранних стадиях и своевременно оперируется. Поскольку сегодня современные операции на ШОП выполняются более щадяще и быстро, мобилизация пациента происходит уже на следующий день после операции. Голову пациента поддерживает мягкий воротник еще в течение одной-двух недель.
Успокаивает также тот факт, что в прооперированном и приведенном в спокойное состояние сегменте позвоночника болезнь больше не возникает.
Лучше, чем любое лечение, как известно, профилактика. Здесь пара советов:
- Избегайте односторонних нагрузок.
- Избегайте длительной неправильной осанки.
- Двигайтесь регулярно.
- Укрепляйте мускулатуру спины и пресса.
- Даже при легких жалобах воспользуйтесь помощью специалиста по лечебной гимнастике.
- Избегайте долгой работы в согнутом состоянии и не зажимайте телефон между ухом и плечом.
- Если вы работаете за монитором, то старайтесь по возможности смотреть прямо.
Avicenna Klinik в Берлине охотно поможет вам
С 2001 года клиника Avicenna Klinik находится в Берлине. Наши врачи, каждый в своей области (нейрохирургия, спинальная хирургия, анестезиология, ортопедия) имеют минимум 25 лет международного опыта.
Если вы хотите обратиться в нашу клинику с сильными болями в спине, межпозвоночной грыжей или с подозрением на грыжу, используйте следующий контакт: